資料來源與版權所有:肝病防治學術基金會
藥物性肝損傷易輕忽 吃補、吃藥 當心傷肝!
諮詢/黃以信(教育部部定教授、台北榮民總醫院暨振興醫院胃腸肝膽科特約主治醫師)
撰稿/李宜芸、黃靜宜
許多民眾愈來愈重視健康養生,習慣購買中草藥及營養補充品來吃,希望吃出健康,卻可能不小心「補」出肝損傷。一篇收集國內6大醫學中心相關案例的研究顯示,中草藥暨營養補充品(Herbal and Dietary Supplement)是國人藥物性肝損傷的首要原因,需要醫界與民眾更加重視用藥安全。

林先生因為腹水、茶色尿、黃疸多天,從診所到醫院輾轉求診。醫師一路從B肝、C肝、A肝病毒查起,再到巨細胞病毒、EB病毒、自體免疫疾病皆無果,最後醫師執行肝切片,病理報告顯示為藥物性肝損傷。原來林先生前幾周確診新冠肺炎,因為遲遲無法篩陰,決定服用中草藥,還自行增加劑量,想加速身體痊癒,推斷藥物肝損傷與此有關。
所謂藥物性肝損傷,泛指中藥、草藥、西藥及保健類食品(或稱營養補充品)所造成的肝傷害。
在台灣,因B肝、C肝盛行,藥物性肝損傷不算常見,也較少受到重視;但藥物性肝損傷一旦發生,輕則肝輕微發炎,重則可能造成猛爆性肝炎,即使進行肝臟移植,預後也不一定好,很可能危及生命,不宜輕忽。
亞太地區藥物性肝損傷有上升趨勢
關於藥物性肝損傷的發生率,目前中國的回溯性研究統計出發生率約10萬分之24,但專家推測仍是低估。在台灣雖然缺乏完整的統計,不過根據黃以信教授2021年發表於《肝病國際》(Hepatology International)期刊的研究,9年間(2011年到2019年)於6大醫學中心就收集到由醫師診斷之1297例藥物性肝損傷的案例,其中死亡率高達9.2%。
另根據藥害救濟基金會的統計(1999∼2023/1),申請案件中最常見的不良反應類別,以皮膚及皮下組織疾患為最大宗(佔67.49%),其次就是藥物性肝損傷(佔8.65%)。
另外,2022年印度肝膽科學研究所 Ankur Jindal助理教授發表於《肝臟國際》(Liver International)的一篇針對亞太地區肝衰竭的流行病學研究提及,過去亞太地區肝衰竭以病毒性肝炎與藥物性肝炎為主要原因,但近年趨勢出現變化,因為病毒性肝炎控制成效佳,反而藥物性肝損傷所致的肝衰竭案例逐漸攀升。
「是藥三分毒」 肝臟首當其衝
亞洲地區因為中藥材是飲食文化的一部分,民間習慣自用中草藥治病強身,加上經濟水準提高,民眾對健康、養生的追求,喜吃各種營養補充品;歐美地區也不乏因為吃營養補充品或不明減肥藥而導致肝損傷的情況。整體而言,中草藥暨營養補充品所致的藥物性肝損傷,在各國幾乎都是重要議題。
此外,部分西藥導致藥物性肝損傷的風險也相當高,例如服用抗結核用藥isoniazid等,甚至有高達10∼20%可能出現肝發炎指數上升的情形,1%會出現嚴重的肝衰竭,其中死亡率高達10%。由於此藥使用人口眾多,以全球來看,抗結核藥物導致之肝損傷可說佔西藥藥物性肝損傷的第一位。
藥物雖然可以治療疾病,但俗諺「是藥三分毒」確實有其道理,肝臟作為代謝藥物的重要關卡,更是首當其衝。為什麼治病的藥物也可能是毒物?
影響藥物代謝的 2 大原因
藥物性肝損傷的原因可分為兩大類:體質特異性與內因性毒性。
1. 體質特異性
亦即藥物性肝損傷發生原因與個人體質較相關,但與藥物的劑量關連不大。
大部分西醫臨床使用的藥物皆經過嚴謹的科學實驗與人體試驗才得以上市,藥物本身通常無毒,然而每種藥物在肝臟的代謝過程皆不一樣,再加上個人體質的變數,讓肝臟的解毒過程增添複雜度。
簡單來說,大多數從口進入身體的藥物與食物,會在肝臟內經過數個階段的代謝,也就是「解毒作用」,這段過程可簡化為三階段:第一階段氧化還原、第二階段鍵結、第三階段轉運,接著從膽道或腎臟排出。
每個人的體質會影響藥物代謝過程與速度的快慢,若是特殊體質,藥物很可能在其中任一階段出錯、卡關,形成毒物。藥物有可能在氧化還原的過程產生有毒的中間(代謝)產物,或者在鍵結時形成有毒產物;有時問題出在轉運,影響膽汁排泄,形成黃疸。
酒精也是影響藥物代謝的關鍵因子。由於肝臟代謝酒精需要消耗鍵結所需的物質,長期飲酒的人,身體代謝完酒精後,就缺乏代謝藥物的原料,以致出現有毒的代謝物,因此飲酒是藥物性肝損傷的促發因子之一。
此外,極少數有特殊免疫體質者,即使藥物代謝過程沒有出現毒物,代謝產物也可能成為抗原或半抗原,引起體內的免疫反應,其中為人熟知的「史帝夫強森症候群」(Stevens-Johnson Syndrome, SJS)就是嚴重的藥物皮膚過敏反應,會導致嚴重的皮膚黏膜潰爛,甚至失明,是目前藥害救濟基金會給付案件最多的藥物不良反應。
2. 內因性毒性
亦即藥物本身或者藥物代謝的產物具有肝毒性,會直接造成肝細胞壞死或者影響膽汁排泄的路徑,造成膽汁鬱積。此與藥物使用劑量多寡高度相關,最常見的案例就是過量的乙醯胺酚(acetaminophen),也就是許多止痛藥如普拿疼的主要成分。
美國的藥物性肝損傷原因首位就是服用過量的乙醯胺酚,佔急性肝衰竭的近半,每隔幾年就會有受害家屬表達希望下架此藥物的訴求,但因為沒有其他更好的藥物可以取代,仍持續在使用,這方面一直存在爭議。
內因性毒性所造成的藥物性肝損傷潛伏期較短,通常在數天內就會造成傷害,因此相較體質特異性的藥物性肝損傷,內因性毒性的藥物性肝損傷可預期,也較有辦法解毒。舉例來說,若是過量的乙醯胺酚造成肝損傷甚至危害性命時,儘早使用(最好在8小時內)「乙醯半胱胺酸」(N-acetylcysteine)可解大多的毒。
是否有藥物性肝損傷體質
基因檢測可預知
藥物性肝損傷有一部分與個人體質有關,所謂的體質就是基因。近年發展出藥物基因學,可了解個體的藥物代謝基因如何影響肝臟的代謝機制。透過基因檢測,一方面可預測每個人服藥的有效程度,二方面也能找出特殊體質的病患,進而避免或減少服用與該代謝基因有關的藥物,降低藥物性肝損傷的風險。
目前已發現數百種與藥物代謝有關的基因,在美國甚至已做出商業化的晶片,抽血一次就能檢測兩、三百個相關的基因,可預測藥物的成效與副作用,但尚不普及。
現階段研究較為透徹的藥物代謝基因,是以下兩大類:
1. 藥物代謝酵素有關基因
若基因出現核苷酸變異、序列缺失(deletion)或者重複(repeat),都會影響到酵素代謝的強弱。舉例來說,抗結核藥物isoniazid需要仰賴肝臟的乙醯轉化酶(N-acetyltransferase , NAT)此種酵素代謝,而基因NAT2 可決定該酵素作用的強弱,根據每個人帶有的基因不同,又可分為「快乙醯化」、「中乙醯化」、「慢乙醯化」三類。研究發現屬於慢乙醯化者,酵素作用較慢,可能讓藥物代謝過程中較易出現有毒中間產物,而造成肝毒害。
2. HLA相關基因
若病人帶有HLA(人類白血球抗原)相關基因陽性,在服用降尿酸藥物allopurinol、抗癲癇藥物carbamazepine時,除了可能讓肝損傷風險提高外,還可能合併皮膚不良反應,出現如史帝夫強森症候群或中毒性表皮溶解症等嚴重的皮膚潰爛,死亡率也較高。因此目前醫師初次開立上述藥物前,會先檢驗病人是否帶有HLA-B*5801與HLA-B*1502基因型,避免藥物的危害,健保有給付。
各國藥物性肝損傷原因
各國藥物性肝損傷發生原因排行略有不同。在美國,排名第一的是過量乙醯胺酚;在亞洲地區則以中草藥與營養補充品類別居冠,尤其在韓國,由翰林大學醫學院內科教授Ki Tae Suk在2012年發表於《美國腸胃病學雜誌》(The American Journal of Gastroenterology)的研究指出,有高達62.5%的藥物性肝損傷肇因於中草藥與營養補充品。
至於台灣的情況,2021年由黃以信教授發表的研究,列出藥物性肝損傷藥物排行榜,與東亞、東南亞等區域排行相似,第一名為中草藥與營養補充品,佔22%,數據與中國的26.81%接近。
藥物性肝損傷的研究在統計分類上,之所以將中草藥與營養補充品歸為同一類,是為了跟國際接軌,方便比較各國資訊,雖不利有傳統醫學背景的亞洲國家做更進一步的統計分析,但這也顯見不管是中草藥或營養補充品,都有一定的風險。
科學中藥有品質控管,且有中醫師協助把關藥物的開立;然而民間自行服用的中草藥很難管理,有些民眾自己採草藥吃、甚至購買電台販售來路不明的藥物或保健食品,缺乏政府與醫師監控,有可能混雜西藥,原料也可能有除草劑、除蟲劑,若儲藏條件不佳還可能有黴菌汙染的風險。
在黃以信教授的研究中,進一步詳細分析中草藥暨營養保健品的種類,其中未經過加工精煉的「生草藥」所致的藥物性肝損傷,死亡率較高,例如臨床有個案是因為自採「化石草」,希望能治療結石,結果引發猛爆性肝炎過世。
藥物性肝損傷診斷難度高
必要時需肝切片
比較棘手的是,藥物性肝損傷的診斷極為困難,症狀也沒有特異性,如倦怠、食慾不振、噁心嘔吐、右上腹不適、茶色尿、黃疸、嗜睡等,這些與一般肝炎的症狀類似,甚至有人沒有症狀,抽血才發現肝發炎指數(AST、ALT)升高,因此提高了臨床診斷的困難度。
除了已被研究透徹的乙醯胺酚有明確的生物標記,可直接抽血檢驗是否過量以致中毒外,由於藥物造成的肝損傷大多會有至少5天的潛伏期,加上每個人的體質與病史的因素干擾,例如若有B肝、C肝、脂肪肝、腫瘤、膽結石、心臟衰竭等也可能導致肝發炎指數上升,因此,若要診斷目前的肝發炎是否是某種藥物引起,需要排除許多疾病,並調閱用藥紀錄、了解服藥情形、時間點,甚至進一步做肝切片後才能推斷。在台灣,肝發炎的病人通常需先考量是否為B型或C型肝炎病毒所致的急性肝炎,可由病史或做HBsAg甚至HBV-DNA,或Anti-HCV甚至HCV-RNA的檢驗來進一步診斷排除。
有些個案情形較單純,如使用抗結核藥物,或者有在長期追蹤肝發炎指數者,若一用藥,指數就上升,可快速診斷是該藥物引起肝損傷。
若無法判定,會以「藥物性肝損傷因果關係評分表」,簡稱RUCAM(Roussel Uclaf Causality Assessment Method)Score,來做為診斷依據,但此表格填寫複雜,且仍有爭議,並非所有醫師都使用。至於哪些西藥可能有肝損傷副作用,目前全球最權威的資料庫為美國國家衛生研究院(National Institutes of Health)成立之LiverTox,輸入藥名即有詳細的資訊。
若仍難以定論時,可在超音波導引下做肝臟切片,進行病理分析,可幫助診斷,但並非必要程序。
發現藥物性肝損傷應先停藥
使用抗結核藥應監測肝功能
在治療上,藥物性肝損傷目前仍沒有很好的方法,不過一旦發現是某種藥物引起的肝炎,儘早停用該藥是第一步,採取支持療法,多數病人可恢復正常。如果病情持續進展下去,肝衰竭到一定程度時需考慮肝臟移植,但預後未必良好,尤其因中草藥引起的肝衰竭,換肝效果較差。台灣最有名的案例是藝人石英過去曾因為誤用來路不明的中草藥導致猛爆性肝炎,由兒子捐肝,所幸挽回一命。
抗結核藥物isoniazid、rifampicin、pyrazinamide常發生肝損傷,尤以isoniazid最嚴重,可發生於服藥後1週至12個月,但以服藥後1至2個月最常見。但因為沒有更好的替代藥物,也不能因此放棄治療肺結核,是醫師用藥上的兩難。有時病人用抗結核藥物的初期,會出現暫時的肝發炎指數上升,但很可能再用一陣子身體適應後就恢復正常,因此衛福部疾病管制署目前的做法是,建議病人服用抗結核藥物前與用藥期間需定期監測肝腎功能,若肝發炎數值超過正常值5倍以上,就需考慮停藥。
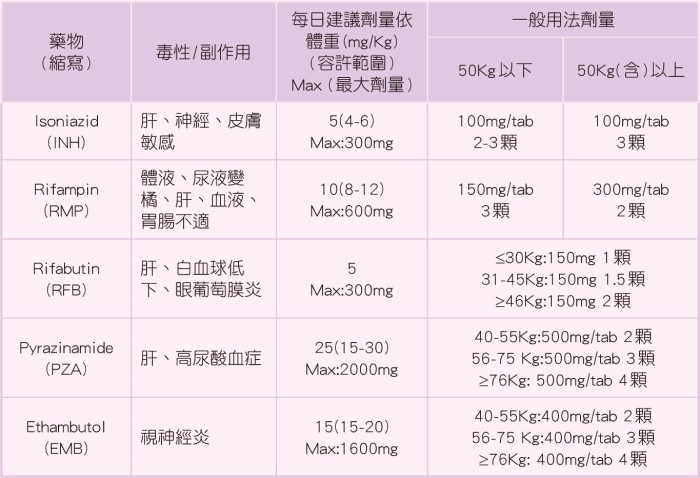
近年日本有一研究在治療肺結核前,透過基因檢測來確認病人的藥物代謝基因屬於快乙醯化或者慢乙醯化類型,若屬於慢乙醯化的型態,便讓isoniazid劑量減半。研究發現,減半後發生肝損傷的機率是0,若慢乙醯體質仍以原劑量治療,則有77.8%的病患會出現藥物性肝損傷,差距相當大。
不過日本的做法仍有風險與技術的困難。通常診斷出肺結核後,須立即用藥,以避免傳染他人,然而基因檢測無法立即取得結果,有實務上的困難,因此日本的做法很難推行到其他各國。但可期待的是,一旦基因檢測技術與速度突破後,未來若需使用高風險的藥物,可根據基因檢測結果再用藥,相信能讓藥物性肝損傷的風險降低。
最佳預防之道:
避免不必要的藥物或補充品
由於同一種藥不是每個人吃了都會發生藥物性肝損傷,藥物性肝損傷的發生,可說是個體、藥物與環境三者之交叉反應的結果,原因複雜,所以要預防藥物性肝損傷,最重要的是避免使用非必要的藥物及營養補充品;民眾應該認知到,任何西藥、中藥甚至是營養補充品,都可能有傷肝的風險,並非全無副作用,尤其是成分、來路不明的產品最令人擔憂。
而B型肝炎及C型肝炎感染者、長期酗酒者、老年人、肝功能不佳的人,則是藥物性肝損傷的高危險群,因此更須格外小心用藥。此外,服藥期間宜少喝酒,以免肝臟因為代謝酒精,將代謝藥物所需的酵素消耗殆盡,提高藥物性肝損傷的風險。
若因疾病治療所需,非得使用容易引起肝損傷的藥物時,用藥前需要先確認肝功能狀態,用藥後定期檢查肝功能,若肝功能異常,則應由醫師診斷是否為藥物性肝損傷,以及是否需立即停藥。
疑 惑 解 除 補 給 站
Q:如果用藥發生了藥物性肝損傷,可以申請藥害救濟嗎?
A:若懷疑病人有顯著藥物性肝損傷,醫師或藥師宜向「全國藥物不良反應通報中心」通報;至於藥害救濟,目前政府設有「藥害救濟基金會」受理相關案件,但補助有一定標準,通常是因為藥害產生嚴重病況需要住院,甚至致殘或死亡,才能申請,且需藥害相關專家審查,確認病人的情況與藥物有明確的因果關係,才得以通過。


 字體:小 中 大
字體:小 中 大

 字體:小 中 大
字體:小 中 大