

 字體:小 中 大
字體:小 中 大 |
|
|
|
| 2021/06/16 14:11:56瀏覽101|回應0|推薦0 | |
 雖然英國藉由封城措施控制住夏秋的D614G疫情,但入冬之後每日確診人數仍大幅增加。 圖/美聯社 雖然英國藉由封城措施控制住夏秋的D614G疫情,但入冬之後每日確診人數仍大幅增加。 圖/美聯社
台灣此次院內感染事件從1月12日發展至今,已接近收尾清零階段。這是台灣第一次面對世界主流的D614G變種,因為第一波匡列過鬆,造成19人感染、兩人重症、一人死亡、4,325人遭隔離無法工作,並面臨檢驗耗費資源、疫調作業量龐大、醫院停擺、商圈營業受挫等挑戰,雖然耗費成本可能達數億,但若能從中檢討調整,仍是可以接受的學習代價。 2020年英國藉由封城措施,讓D614G疫情在夏秋得到穩定控制,不料卻在冬天完全失控,即使多次加嚴封城力道,每日確診人數仍從原本的15,000人,飆升至最高單日59,826人,主要原因就是變種N501Y。 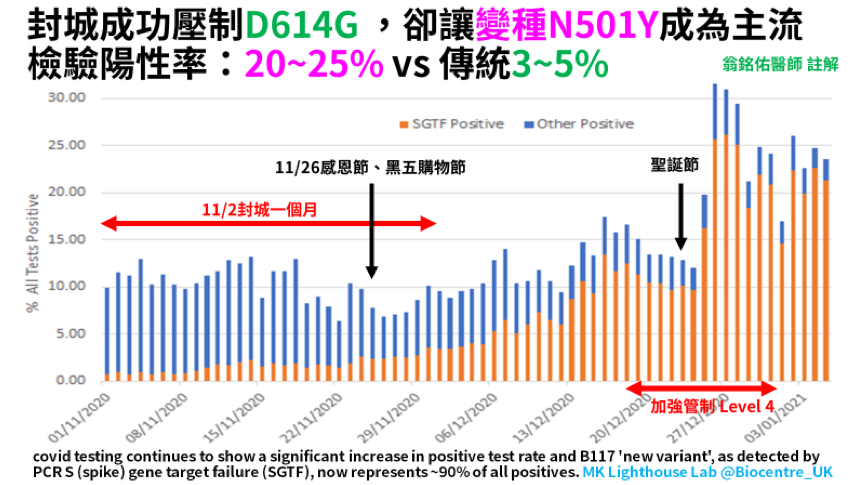 英國東南部實驗室數據,N501Y英國變種病毒(橘條)在2020年12月成為主流,並造成了12月無法壓抑的嚴竣疫情。 圖/作者提供 英國東南部實驗室數據,N501Y英國變種病毒(橘條)在2020年12月成為主流,並造成了12月無法壓抑的嚴竣疫情。 圖/作者提供B1.1.7英國變種帶著N501Y突變,其造成的傳播boltless rack parts Manufacturer力增強50-70%,別小看這70%的差別,原本英國的公衛措施可將D614G的R值(即時有效傳染數)壓抑至0.6(<1),讓傳播人數慢慢減少,但增加70%後,R值將>1,再加上天氣和節慶破口,一個月的時間就讓每日確診人數飆漲4倍。這就是英國變種病毒的可怕之處。 這時唯一的解藥就只剩下疫苗,英國藥物及保健產品管理局(MHRA)以最快速度審核通過牛津和輝瑞疫苗,並將施打兩劑的間隔時間拉開至12周,儘量讓所有人都能先接種第一劑。 疫苗的確發揮了作用,短短一個多月,英國已成功施打一千萬劑,達到總人口的15%,每日確診人數也降回兩萬人並持續下降。 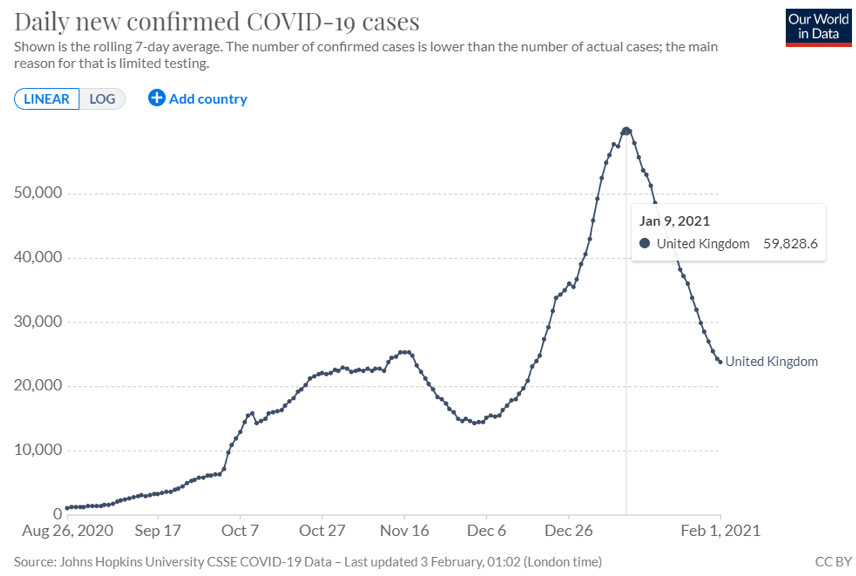 英國每日新確診人數,自2020年12月疫苗開打後,2021年1月9日出現明顯轉折點。 圖/作者提供 英國每日新確診人數,自2020年12月疫苗開打後,2021年1月9日出現明顯轉折點。 圖/作者提供台灣該如何因應變種病毒? 2020一整年,世界疫情持續延燒不見改善,防疫有成的台灣人大多認定歐美防疫散漫,事實上,同為傳播力、途徑相當的流感病毒,在歐美日本病例數皆大幅下降,代表各國在公衛上多少都有成功作為,但這樣的努力,卻無法阻止變種病毒疫情,變種病毒若傳入無疫苗的台灣,目前的醫療體系將會崩壞。 從去年初,筆者有幸多次被邀請到電視節目分享防疫觀念,其中我一直提出的概念是:緩衝區。 在討論開始之前,我們必須先溝通一些共識:
所有的緩衝區,都是為了保護社區遠離病毒,減少風險並避免破口。而我們一直在做的就是「未分類族群」檢疫的緩衝區,也就是防疫旅館、集中隔離所和居家隔離。 第一線高風險醫護人員,就算接觸患者時都有穿戴PPE(個人防護裝備),但從這次衛生福利部桃園醫院內感染可知,風險一直都在。擔心每天下班是否能放心回歸社區,擔心染病傳給家人,成為醫護心理的苦。案863護理人員的家庭六人群聚,導致婆婆染病過世,在不捨中,也引起是否要成立「專責醫護宿舍」這個緩衝區的討論。 事實上,當患者增多時,我們更需要「輕症園區」這個緩衝區。新冠肺炎的八成患者是輕症或無症狀,沒有呼吸困難,並不需要醫療上的照護,但病毒量一樣活耀可傳播社區,他們只需要簡單的成藥,並自我觀察記錄體溫、心跳、血壓等生命徵象,就可自然痊癒。因此,提供一個身心資源豐富、寬敞通風、與社區隔離的輕症園區(閒置營區、廢校),而非高壓的醫院隔離病室,更能兼顧患者身心,同時避免醫療物資浪費與院內感染風險。 不過,這也帶出了一個問題:我們預備的六間後送應變醫院3,應該在什麼時間啟動專責機制?  緩衝區是為了保護社區遠離病毒、減少風險並避免破口。 圖/路透社 緩衝區是為了保護社區遠離病毒、減少風險並避免破口。 圖/路透社「專責醫院好」還是「分流各醫院散佈好」? 前者有人力調動及醫院踢皮球問題,但可以單純化醫療和散佈風險。後者有資源耗用問題,但是可以順便練兵,讓全國醫院都能習慣處理新冠肺炎,也能先檢討改進流程,讓大量病患實戰時能都投入救治。 而分艙分流則不可能達成,醫院人力是互相流動支援的,醫師更不可能只固定照顧那幾位染疫患者,而放棄原本的患者群。也因為跟社區太近,所以長久下來,感控措施防線一定會被擊穿。 我個人雖傾向於專責醫院,但當時與感染科主任同學激烈討論後,我亦能認同後者練兵的概念,且新冠病毒的R0值在台灣僅1-2,每波(4-8天)不會傳染得太快,以台灣疫調的能量而言,就算漏出,仍抓得回來,不至於失控。 但時至今日,世界主流種D614G變種的「世代間隔」太短,突變增加的棘蛋白親和力使得患者體內病毒量上升更快、發病更快,而發病前兩天無症狀就可傳染,使得世代間隔縮短,從武漢野生株4-8日縮短成2-5天,影響鉅大。 在此狀況下,台灣目前的檢驗空窗期不會那麼頻繁地驗PCR,驗出結果的時間也不夠快,也就是說,若匡列隔離太慢、太保守,破口將永遠追不上。因此,隔離匡列絕對要快要狠要範圍大,寧可錯殺不可放過,否則影響範圍人數只會等比級數擴大。 反觀,專責醫院雖有經費、人力效率問題,但在變種病毒的威脅下,卻能大幅減緩醫院醫護的風險、心理壓力和院內感染後關院清零過程的社會衝擊。 新變數:南非變種病毒 筆者之前曾提醒讀者,不要被2020秋冬失控的疫情嚇到,我預估重點國家將於今年3月大量減少疫情與重症患者,6月時將平穩控制,世界的景觀將會完全不同,東京奧運會如期舉辦。這個預測來自於疫苗的產能和效用分析,各產業應做好因應準備。但現在,有了新的變數:南非變種病毒B1.351。  世界上施打疫苗領先的重點國家,數值為人口百分比。 圖/作者提供 世界上施打疫苗領先的重點國家,數值為人口百分比。 圖/作者提供從英國的例子我們知道,公衛措施(社交距離、限制群聚、戴口罩勤洗手)無法壓抑英國變種病毒,但疫苗可簡單化解,也是唯一解。然而,南非病毒既帶有英國的高傳播力N501Y突變,還有令人擔心的E484K,會影響疫苗效果,我們舉個簡單例子,E484K讓病毒棘蛋白結合位置形狀從三角形變成正方形,造成中和抗體無法有效結合並清除病毒。 上個月在巴西瑪瑙斯發生了令科學家極度關注的事件4,在2020年10月時,瑪瑙斯已有76%的人口經由染病產生抗體,已超過群體免疫門檻(67%),但當地的住院患者卻在2020年12月突然激增5倍,即使封城加嚴仍尚未得到控制。研究人員在2021年1月12日發現了一個接近南非種突變的P.1血統(含有K417T,E484K和N501K),回頭檢視發現,12月開始的大爆發中,有42%是新型P.1巴西變種。 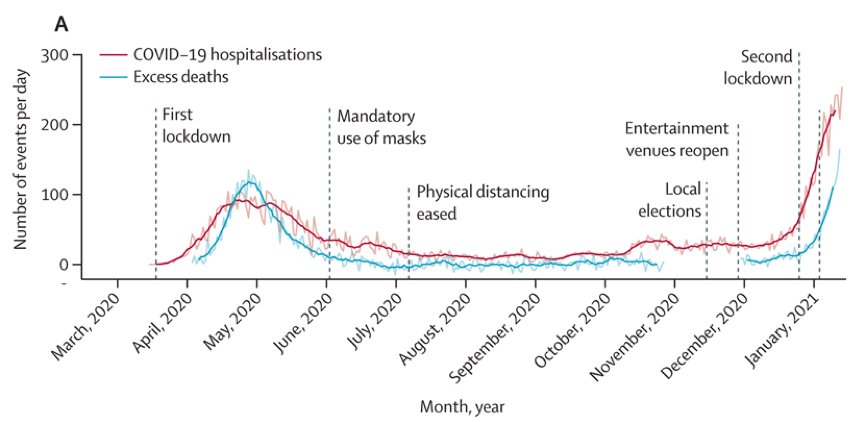 巴西瑪瑙斯在2021年1月住院患者激增(紅線)。 圖/作者提供 巴西瑪瑙斯在2021年1月住院患者激增(紅線)。 圖/作者提供疫苗對變種變毒有用嗎? 根據哥倫比亞大學的病毒學家戴維・霍(David Ho)在Nature雜誌的論述,針對南非B1.351變種病毒,中和抗體的效力皆有下降,輝瑞和莫德納mRNA疫苗產生的抗體效力降低6-9倍,自然感染的血清抗體效力降低了11-33倍,同時南非的研究中康復患者的抗體效力降低6-200倍。 這證實了我們對南非變種病毒的評估,現行主流病毒株和主流疫苗產生的抗體,為捕捉住南非變種病毒所需求的抗體濃度提升至原本的6-200倍,這代表三個意義:
因此,若疫苗原本的效力就不彰,如牛津、嬌生等5,則疫苗保護力將會再下降6(打疫苗仍會得病產生症狀,也能帶病傳病),對原本能誘發高濃度抗體的輝瑞和莫德納影響就不大。而自然染病產生的抗體量通常不如疫苗,因此,原本被認為很罕見的二次感染,將有可能在南非和巴西變種病毒上發生。 因應這個情況,各疫苗廠已著手設計對應南非和巴西株的新疫苗,若南非和巴西株持續擴散,必要時須施打第三劑,第三劑可以是新對應疫苗也可以是舊疫苗,或者合併的二價疫苗。不過這也會帶來兩個問題:原本疫苗產量就已受限,生產新對應疫苗勢必壓縮原本產量,部分國家將更難及時取得第一劑疫苗;部分疫苗第二劑有較強的副作用,在第三劑是否造成其他問題,也須關注。  因應變種病毒,各疫苗廠已著手設計針對南非和巴西株的新疫苗。 圖/美聯社 因應變種病毒,各疫苗廠已著手設計針對南非和巴西株的新疫苗。 圖/美聯社疫苗的觀念釐清 最後來談疫苗相關的概念:
因此,以下兩個矛盾的概念都必須讓讀者了解:首先,打疫苗後仍可以傳染他人,所以所謂「打到人口70%就能群體免疫」這說法不是絕對(要看打的是哪一牌的疫苗),甚至可能要打到100%人口才行。又,打過疫苗雖然仍會被傳染,但可傳染他人的病毒量會減少,加上若沒有強烈咳嗽噴嚏等加速散播的症狀,可預想傳播能力是大幅下降,可能只限於親密接觸的家人,因此對群體免疫似乎影響又不大。 另一個觀點則是,疫苗的功效不需要打到70%人口就能展現,只要前15-20%人口(老人、慢性病、超級傳播者即醫護、人群密集接觸者)有施打,醫療系統壓力就可大幅降低,剩下族群的大部分受感染者,在輕症園區或自家隔離就可康復。 總結來說,新冠病毒對免疫脆弱族群而言是關乎性命的疾病,這群人染病將會拖垮醫療和長照體系,當這群人得到疫苗保護之後,新冠病毒將轉換身分成為一種公衛疾病、一種上呼吸道流行病,這時候需要的就是全體國民都必須要有抗體,都受到疫苗保護才行。 因此為何英國6,600萬人口卻買了3.6億劑疫苗,美國3.3億人口購買12億劑,加拿大3,700萬人口購買3.6億劑,日本1.2億人口購買2.9億劑,除了押寶問題之外,必須覆蓋全人口施打的概念,其實早就確立。因此台灣去年11月爭議的3,000萬劑輝瑞疫苗,對2,350萬的台灣人口來說不會是過量。 台灣指揮中心的專家小組值得信賴,在防疫過程滾動Delayed Egress Exit Device調整,提供很好的預警和處置。只可惜在與民眾的溝通上,可能是為了避免恐慌,常常過度簡化說明,導致民眾只能從「粉絲」或「懷疑者」擇一擔任,無法理性探討,產生的輿論也就容易偏離事實,給執政者錯誤的民意壓力。這不能責怪民眾,因為就連筆者所在的COVID醫界專區,都有同業在觀念上有很大落差、偏差。 期望這篇對疫情目前和未來發展的整理,能發揮科普效果,補足政府沒告訴大眾的部分,讓更多民眾了解狀況,討論更有底氣,減少無謂恐慌,也讓全民防疫力量更集中。  台灣去年11月爭議的3,000萬劑輝瑞疫苗,對2,350萬的台灣人口來說不會是過量。 圖/路透社 台灣去年11月爭議的3,000萬劑輝瑞疫苗,對2,350萬的台灣人口來說不會是過量。 圖/路透社 |
|
| ( 心情隨筆|心情日記 ) |









