

 字體:小 中 大
字體:小 中 大 |
|
|
|
| 2019/07/14 11:18:18瀏覽1013|回應0|推薦1 | |
| 資料來源與版權所有:肝病防治學術基金會 最新B、C肝治療全解析 諮詢╱楊培銘(肝病防治學術基金會執行長、臺大醫學院名譽教授) 撰稿╱黃靜宜 每年的7月28日是世界肝炎日,政府及醫界卯足全力加強防治B、C肝! 健保給付抗C肝病毒藥物的規定自2019年6月1日起再度放寬,只要驗出有C肝病毒的病人都可治療;而B肝也有新藥生力軍納入健保,副作用及抗藥性均較少;這些好消息在在顯示,我們與根除B、C肝的距離已經愈來愈近!    C肝篇 驗出C肝病毒即可治療!盼2025年根除 您有C肝嗎?如果答案是「不知道」,建議您不妨前往醫療院所自費檢驗,或是利用本會免費篩檢活動,因為,健保署已經放寬相關規定,自2019年6月1日起,只要驗到C肝抗體(anti-HCV)陽性及C肝病毒(HCV RNA),即使初次驗到,仍可立刻接受健保給付之C肝口服新藥治療,不必如同以往得等6個月後複驗。愈早治癒,肝臟就能愈早擺脫C肝病毒的傷害,也能減少罹患肝硬化及肝癌的風險。 「即篩即治」開跑 過去民眾若第一次抽血驗到有C肝抗體、進一步發現有C肝病毒,照原先的規定必須等6個月後再複驗且仍呈陽性,才能接受治療。現在此一規定已取消,也就是「即篩即治」的觀念。 依照程序,抽血檢驗C肝抗體若呈陽性,表示可能有C肝,但仍需再驗C肝病毒量(HCV viral load),確認有病毒存在才需治療;若無病毒,代表曾感染過但體內病毒已經被清除了,自然無需治療。 醫界過去的研究顯示,成年人感染C肝,有7、8成的機率會變成慢性帶原。不過,根據基金會最近幾年大量篩檢後發現,C肝抗體呈現陽性且仍然有病毒的人,大概只佔陽性者的5、6成,也就是有4、5成的C肝抗體陽性者體內已沒病毒,代表已經清除了。 全基因型藥物宜譜莎(Epclusa)納健保 此外,全球最早問世的C肝全基因型藥物宜譜莎(Epclusa),也終於引進台灣,並自6月1日起納入健保給付。此藥適用於基因型第一型到第六型C肝病人,不管有無肝硬化,都是12週療程。但若是肝功能失代償者,則需加雷巴威林一起服用,但療程仍是12週。這也意味著,使用此藥不須再驗C肝病毒基因型,用藥的程序又更加簡便了。 宜譜莎納保,對基因型第二型病友助益最大,因為第二型病友一旦肝功能已經失去代償(Child-Pugh B或C級),過去健保給付沒有藥物可供治療,現在可用此藥加上雷巴威林治療12週,就有90%以上機會根除C肝。 12歲以上即可用藥 另外,C肝用藥年齡也下修,美國食藥局(FDA)已核准C肝口服藥物夏奉寧(Harvoni)用在12歲~18歲青少年兒童,惟限用於C肝病毒基因型第一型之患者,國內也跟進通過夏奉寧自2019年6月1日起可用於此等C肝孩童。美國FDA亦已於2019年4月30日通過艾百樂(Maviret)可供12歲以上所有基因型的C肝孩童服用,台灣在不久的未來應該也會通過。因為兒童C肝患者大多來自母嬰傳染(機率為5~10%),確認口服藥物用於這些C肝孩童之安全性固然重要,我們在此更要呼籲處於生育年齡之C肝女性病友應儘快接受治療,斷除母嬰傳染C肝之途徑。 2種全基因型藥物各有優勢 今年6月前,C肝用藥原來有夏奉寧、賀肝樂、艾百樂等藥物,6月宜譜莎上市後,因為夏奉寧及賀肝樂各有使用上的限制,綜合最新資訊,C肝用藥的最佳選擇目前有2種全基因型藥物,分別是艾百樂及宜譜莎。 這2種全基因型藥物各有優缺點。艾百樂對於肝功能失代償者不適用;但若沒有肝硬化、沒有接受過干擾素治療失敗的病人,療程可短至8週,這是其優勢,惟一的例外是基因型第三型之C肝病人若曾接受干擾素併雷巴威林治療失效,不論有無代償性肝硬化,皆需服用16週。宜譜莎則適用於絕大多數的C肝病人,但療程一律得12週,且對於腎功能不佳(eGFR < 30)之病人,使用上需謹慎。 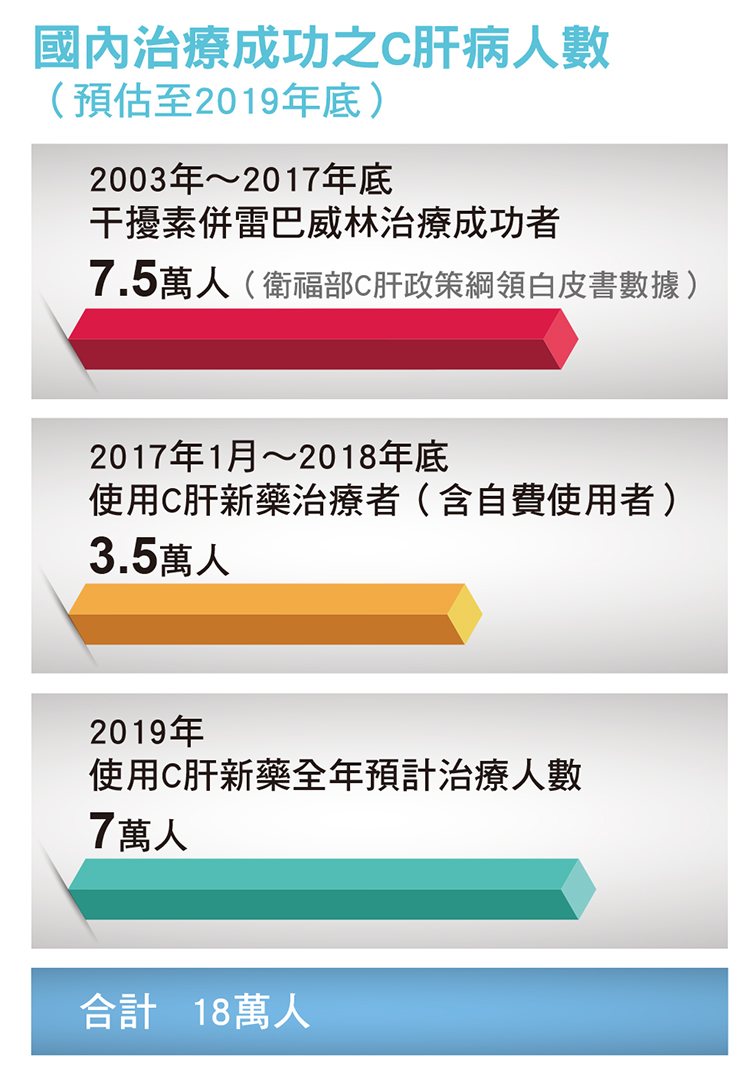 今年預估7萬人接受新藥治療 仍有20萬人不自知染C肝 根據健保署統計,自2017年C肝新藥納入健保後,至2018年12月,已有近3萬人接受治療。 2019年C肝新藥預算原定65.3億元,可供4萬人治療,但依據行政院國家C型肝炎旗艦計畫辦公室估計,今年篩檢出來的人數將達7萬人(包含高風險族群),為防C肝治療中斷,健保署研議多爭取40億元經費,於8月後銜接後續治療。 而衛福部統計2003年至2017年底使用干擾素併雷巴威林治療成功者約7.5萬人;自費使用全口服新藥者推估有5千人,總計到了2019年底,可望有18萬人已經治癒C肝。不過,國內慢性C肝患者推估有40.5萬人,其中有一半、約20萬人仍不知自己染C肝!因此,期盼已知有C肝的病友盡快接受治療,也呼籲不知道自己有沒有C肝的民眾盡快檢驗。 C肝新藥問世寫下一頁傳奇 如果該治療的病友都出來了,最快再5年,也就是約2025年,C型肝炎病毒感染在台灣可望根除!C肝防治能有今天的局面,這在過去根本是想像不到的事。 C肝是個很狡猾的病毒,一直在突變,也因此自從1990年發現病毒至今,一直沒能研發出疫苗。至於藥物,以前要用干擾素併雷巴威林,治癒率雖有7成(基因型第一型)至8成半(基因型第二型),但副作用大,很多病人(> 80%)根本不敢接受治療,所以過去連醫師都很難想像有根除C肝的可能,反而是B肝病毒雖然難以治癒,但因為有疫苗,所以至少可以期待隨著時間過去,有絕跡的一天。不過就在最近5年間情勢轉變,C肝不僅有了根除的方法,還可以「後來居上」超前B肝根除,關鍵就在於5年前口服直接抗C肝病毒新藥的問世。 當時夏奉寧一個療程(總共84顆藥物),還是300萬新台幣的天價,根本沒有多少人用得起,但就在這幾年間,健保署努力與藥廠議價,加上不只一家藥廠推出新藥,彼此競爭下,加快了降價速度。另一關鍵在於新藥療效顯著,治癒率高達98%~99%,副作用甚少,用藥時間又短(8~12週),確立了C肝「根除即是預防」的可能性。 許多病人帶原2、30年 消滅病毒只需8週 新藥的效果讓人驚奇不斷。幾年前一位將近70歲的病人罹患C肝,病情演變至有肝硬化、腹水,甚至已經出現腹膜炎了,當時C肝新藥尚無健保給付,為了找回健康,這位病人花了100萬元台幣左右自費用藥。療程結束時,各項肝病相關指數都恢復正常,讓病人十分驚喜,笑著說人生70才開始,接下來要好好享受擺脫C肝病毒的日子。類似這樣的案例比比皆是。 發現有C肝病毒就治療,不僅沒有害處,更可減少傳給別人的機會,這就是即篩即治。如果有病毒卻不治療,很可能迎來遺憾。 基金會持續投入篩檢活動的過程中,就曾經發現這樣的情況:曾有民眾10年前參加篩檢就發現有C肝,但他沒有持續就醫追蹤,10年後他又來參加篩檢,赫然發現肝內已經有8公分的肝癌了。 篩檢C肝 從高盛行區、高危險群下手 根據調查,台灣C肝盛行率最高的地區主要在西南沿海,尤以雲林、嘉義縣市、台南等地最多,這也將是政府及本基金會投入的重點地區,因為在這些地方篩檢100人,可能就有20~30人篩出來有C肝,效益很好;若在北部地區篩檢,100人可能只有1~2人。 衛福部也正在研議納入C肝高盛行地區全面篩檢的可行性,在有限公務預算分配下,調整成人預防保健服務B、C型肝炎篩檢條件,納入C肝高盛行風險地區40歲以上終身1次,預估需經費約新台幣6千萬元。 另外,衛福部也放寬原住民接受成人預防保健服務B、C型肝炎篩檢的年齡,提供年滿40~60歲原住民終身一次肝炎篩檢服務,已於2019年6月開始實施。 另外,高風險族群(容易暴露在見血行為或有不安全性行為者),也是優先篩檢對象。愛滋病毒合併有C肝病毒感染者,感染科醫師過去需先照會肝膽腸胃科醫師後才能開立藥物,現在健保署也通過感染科醫師即可開藥。 主動篩檢、積極就醫、早期治療,可說是根除C肝「致勝三部曲」。若能落實,不久之後就能看到成果。但要提醒的是,病人體內C肝病毒根除了,還是要持續定期追蹤,因為原來已經存在的肝病狀態(纖維化或硬化)無法立即消失。但病人也不用灰心,即使是肝硬化,只要定期就醫、妥善照顧,活到80、90歲的病人還是很多;至於肝癌也並非絕症,有愈來愈多的治療方式,只要與醫師密切配合,選擇最合宜的治療策略,仍有機會戰勝癌症! 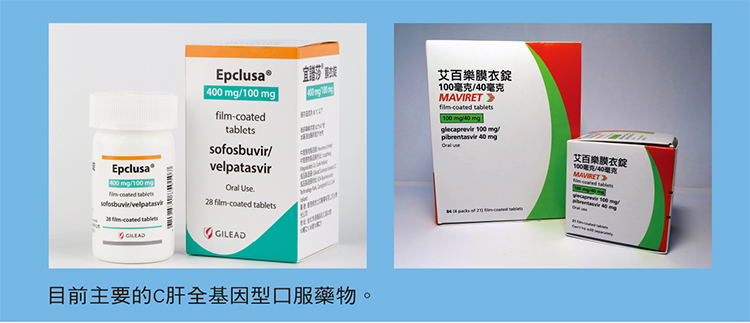 疑惑解除補給站 Q:曾服用直接抗C肝病毒新藥卻失敗,目前怎麼辦? A:曾服用直接抗C肝病毒新藥失敗,用哪種藥物救援?目前醫界尚無定論。事實上還有一種號稱最強的C肝藥物Vosevi,已在歐美上市,有些資料顯示可用此藥救援,但此藥尚未引進台灣,且若肝功能已失去代償者,仍不適用。另有研究顯示可使用多種直接抗C肝病毒新藥組合的方式來救援失敗的病人。也許再過一段時間,可以有更多資料顯示哪種藥物組合對這樣的病友最好。 Q:C肝會由母親傳染給下一代嗎?孕婦可服用C肝口服新藥治療嗎? A:研究指出,C肝孕婦仍有約5~10%母嬰傳染的機率,所以建議處於生育年齡的C肝女性病人,應儘快接受治療,只要8週到12週即可治癒,治癒後6個月再懷孕較為安全。若在服藥期間懷孕了,胎兒多少得承受藥物影響發育的風險。 B肝篇 2040 根除B肝 B肝疫苗阻斷感染源頭 相較於C肝估計全台有70多萬人感染,而有40萬人左右成為帶原者,台灣的B肝帶原者目前還有約170多萬人,是C肝的4倍多。 35歲以上成年人,B肝盛行率15~20%,也就是每5到6位,就有一位B肝帶原;35歲以下年輕族群因為普遍接種了B肝疫苗,帶原率少於1%。 國人的B肝帶原者,有一半是出生時從母體垂直傳染而來,一半是6歲以前感染到B肝病毒後變成帶原者(約有25%機率),帶原者有20%~30%會引發慢性發炎,甚至衍生肝硬化或肝癌。 為阻斷垂直傳染,B型肝炎疫苗於1984年試辦,一開始先針對媽媽是B肝帶原的新生兒施打,1986年起不管媽媽有沒有帶原,全面施打。儘管仍有少數漏網之魚,但衛福部已補強防治措施,相信將來母嬰傳染機率會慢慢趨近於零。 抗B肝病毒藥物 減少肝硬化、肝癌的風險 對於已經是B肝帶原者的族群,只能靠藥物壓制病毒而消除肝炎,進而減少演變成肝硬化、肝癌的風險。 健保自2003年開始陸續給付B、C肝藥物治療,到2013年統計,肝硬化發生率已減少25%,肝癌發生率亦減少10%。另依國人十大死因資料,慢性肝病及肝硬化之排名,已自2004年之第6位,降至2018年之第10位。不過,肝癌仍高居癌症死因之第2位,且每年因慢性肝病、肝硬化或肝癌而死亡的人數約有1萬3,000人。 早年對於慢性B型肝炎病人,只能開立保肝丸、保肝片給其服用,回想起來很無奈,因為那時還沒有針對B肝病毒的特異性藥物,如果都不給藥,很多病人就不來看診了。但用了保肝丸,病人的肝功能還是高高低低,雖然沒有害處,但沒有實際效用。B肝特異性藥物之研發,先有免疫調節藥物,也就是注射劑型的干擾素,不過與治療C肝一樣,干擾素的副作用讓人卻步。 B肝藥物大洗牌 韋立得5月1日起納健保給付 1999年春天,首度有抗B肝病毒藥物干安能引進台灣,當時大家以為從此B肝有救了,可惜不久就發現干安能很容易有抗藥性。所幸又有干適能、喜必福等藥物陸續推出,慢慢地,干安能不再當第一線藥物。現在最常用的第一線抗B肝病毒藥物就是貝樂克(Baraclude)、惠立妥(Viread)、韋立得(Vemlidy)。 韋立得是從2019年5月1日才開始納入健保給付的生力軍,每日只需服用25毫克,遠低於含同成分(Tenofovir)之另一款抗病毒藥物惠立妥之每日300毫克,因而副作用(主要是腎毒性和骨質密度流失)大為減少,但仍保有同樣高的抗病毒能力及低抗藥性。 但韋立得也非萬能,由於韋立得還沒有針對失代償性B肝患者試用的臨床數據,因此它不能用於失代償性B肝患者,也不能用於懷孕之B肝婦女。 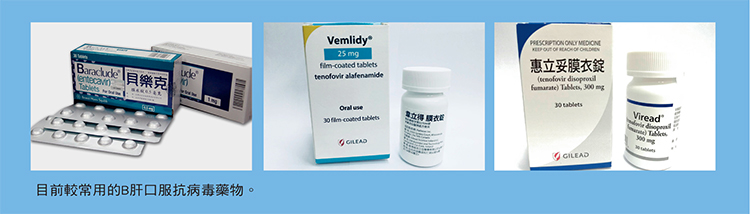 B肝治療要看時機 T細胞開始攻擊病毒再介入 由於目前用來治療B肝的口服藥物只能壓制而無法根除人體內的B肝病毒,因此B肝不像C肝只要驗出病毒就建議治療;B肝的治療相對複雜,得「看時機」。舉例來說,若病人抽血檢驗發現,1cc血液有上億個(≧108 IU/mL)B肝病毒,但肝功能正常,此時要不要治療?事實上,不要急著治療,因其效益不佳。 關鍵在於人體的免疫大軍──T細胞尚未攻擊肝細胞表面的B肝病毒分子。B肝病毒在製造過程中,有些分子會表現在肝細胞表面,免疫系統(T細胞)就會發現它。若T細胞對肝細胞表面的B肝病毒視若無睹,此時用藥沒有效益;但若T細胞開始攻擊肝細胞表面的B肝病毒分子,這時肝細胞就會受傷,肝細胞內的ALT(GPT)及AST(GOT)會被釋出至血流中,血中ALT及AST(發炎指數)數值就會升高,數值愈高代表肝細胞受傷愈厲害,這時就是考慮藥物介入的時機,要靠藥物去幫忙壓制病毒。  B肝用藥條件已大幅放寬 治癒B肝值得期待 過去因政府經費有限,B肝用藥條件較嚴格,在這十幾年中,給付條件已大幅放寬。原則上,B肝帶原者且血清e抗原陽性、肝發炎指數ALT大於正常值5倍以上;或是介於2~5倍但血中病毒量超過1 cc 血液有20,000個(2×104 IU/mL),就可以開始用藥。健保給付至e抗原轉陰,並再給付最多12個月。 B肝帶原者但e抗原陰性者,若ALT值大於2倍以上,間隔三個月並於半年內兩次以上,且血中病毒量也大於1 cc 血液有2,000個(2×103 IU/mL),也可用藥。健保給付至少兩年,每次療程至多給付36個月。若停藥後復發,得再接受治療,不限次數。 服用B肝口服藥物最大的困擾就是沒有明確停藥時間,所以對於正值20~40歲生育年齡、有意懷孕的病人來說,不論男女,會建議先使用干擾素治療。干擾素有明確的停藥時間,只要使用一年,最長一年半,有3、4成病人體內之B肝病毒可被壓制下來,若干擾素治療失敗,再考慮使用口服藥物。 口服抗B肝病毒藥物的副作用很少,且服用簡便,一天一顆即可。貝樂克及惠立妥之抗藥性也都低於5%以下,若真的出現抗藥性,可換用其他藥物,甚至併用兩種藥物。 B肝病友最期盼的,可能還是何時可真正治癒?雖然目前還沒有根除病人體內B肝病毒的藥物問世,但已有多種藥物(分別為抑制B肝病毒複製及調節病人免疫功能兩大類)正在臨床試驗中,我們可以樂觀期待,未來5~10年(約2030年)這些藥物應有問世的一天,到那時,經過全面動員,絕大多數B肝帶原者體內之病毒將被根除,不再是傳染源,因此我們預估2040年應很可能是台灣B肝根除元年! |
|
| ( 知識學習|健康 ) |









